Operatie achtervoet
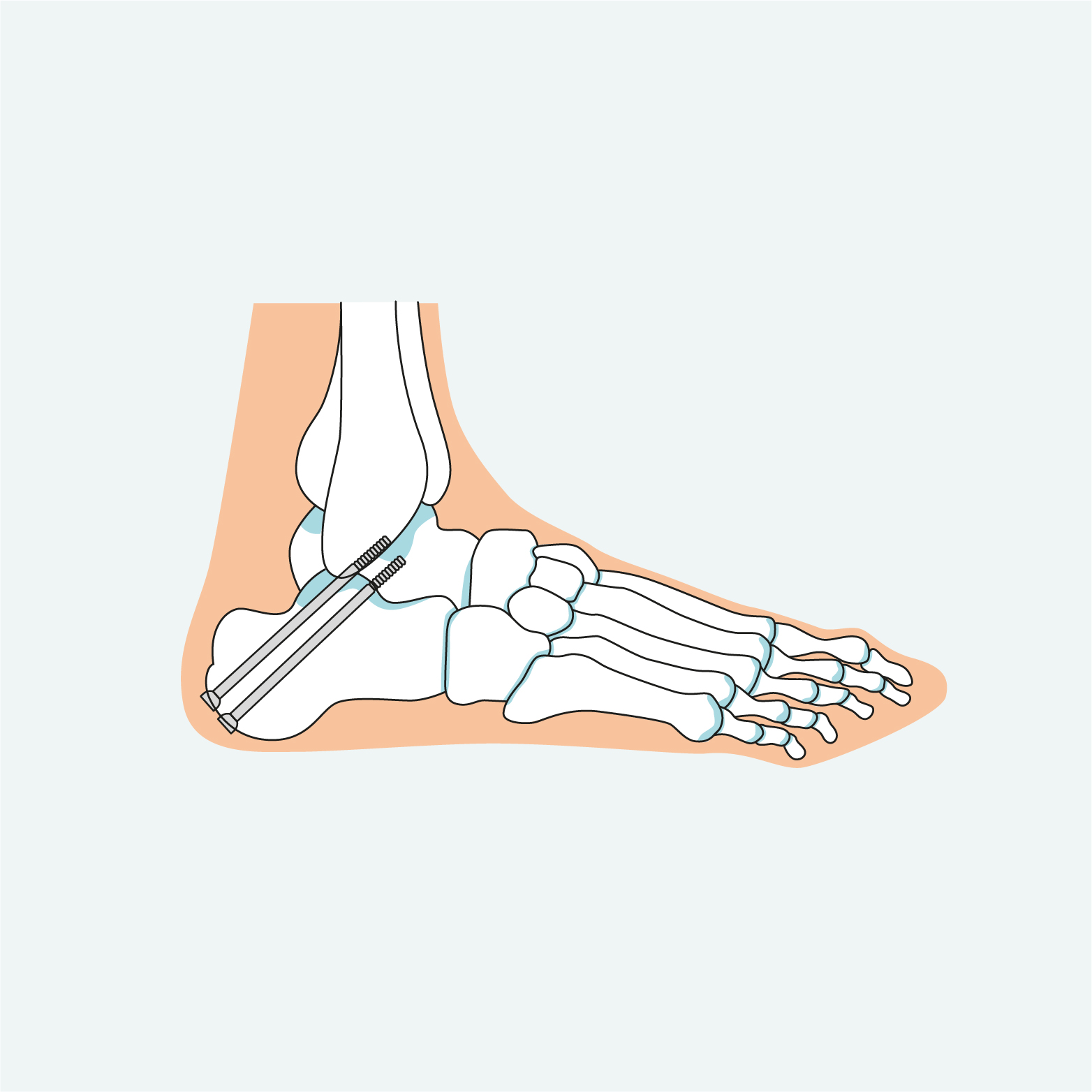
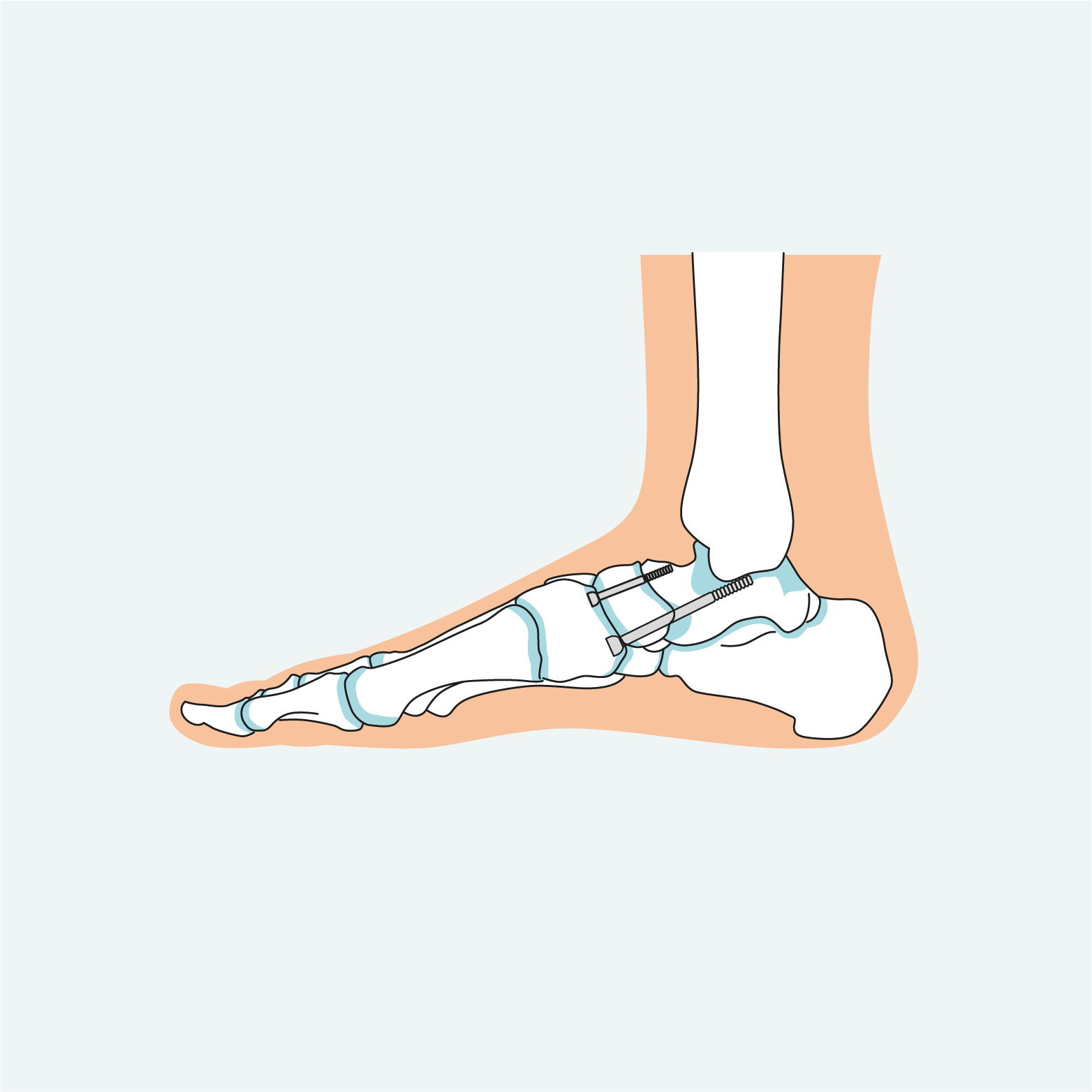
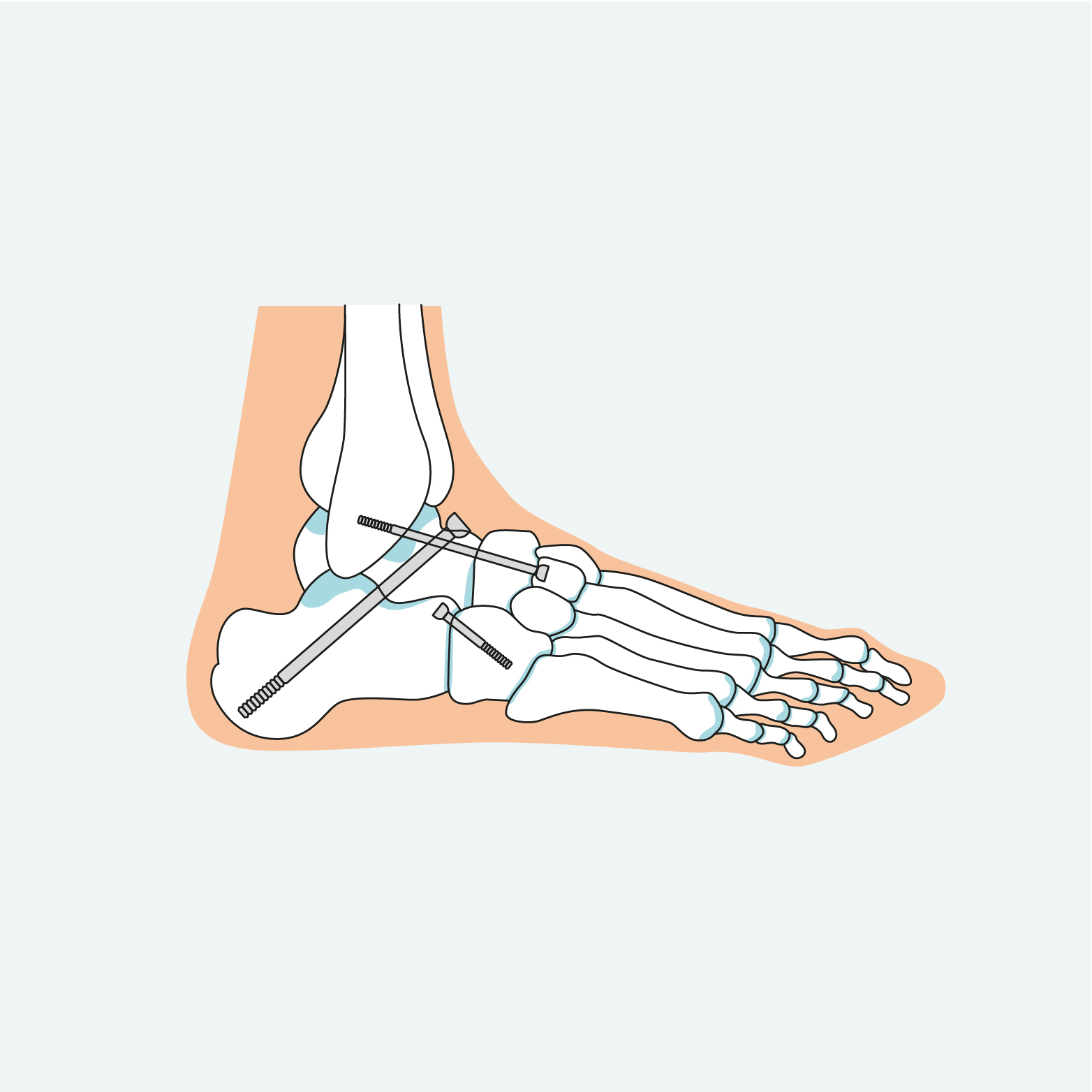
De Sint Maartenskliniek biedt verschillende operaties die een of meer gewrichten in uw achtervoet vastzetten (artrodese). Ook kunnen we de stand van uw hielbeen aanpassen (calcaneus osteotomie).
Afhankelijk van uw situatie kunnen we vier verschillende achtervoetoperaties uitvoeren:
- Triple of diple artrodese
- Subtalaire artrodese
- Talonaviculaire artrodese
- Calcaneus osteotomie
Waar moet u zijn?
De Sint Maartenskliniek probeert haar zorg zo dicht mogelijk bij uw woonplaats te organiseren. Sommige behandelingen, zoals operaties, worden echter slechts op een paar locaties uitgevoerd. Het kan daarom zijn dat niet het gehele traject van uw behandeling op dezelfde locatie van de Sint Maartenskliniek plaatsvindt. De voorbereiding en nazorg kunnen bijvoorbeeld ergens anders zijn dan de operatie. In het bericht dat u van ons ontvangt, melden we altijd de locatie waar u verwacht wordt.